为什么美国的孕产妇死亡率如此之高?
- 好文
- 2024-11-13 02:20:31
- 3
在关于堕胎和获得医疗保健的挑战的激烈辩论中,美国妇女面临着另一场战斗:与怀孕有关的死亡风险日益增加。
英联邦基金(Commonwealth Fund)今年6月发布的分析报告显示,在所有高收入国家中,美国的孕产妇死亡率最高,每10万例活产中有22例死亡。这一评估基于美国疾病控制与预防中心(CDC)以及经济合作与发展组织(OECD)的数据,美国是该组织的成员。
一些研究表明,美国孕产妇死亡率高可归因于该国医疗体系的特定缺陷,其中一个缺陷尤其影响到少数群体的女性。
那么,美国的孕产妇死亡率危机是什么样的呢?有前进的道路吗?堕胎禁令会让情况变得更糟吗?
什么是孕产妇死亡率?
产妇死亡率是指妇女在怀孕、分娩或分娩后"产后"期间死亡,或因并发症或堕胎而终止妊娠。这些死亡可由出血过多或癫痫发作等情况引起,但与怀孕有关或因怀孕而加重。
美国的死亡人数包括分娩或终止妊娠一年内发生的死亡人数。2022年,美国共有817名女性死于与生育有关的原因。那一年,该国的产妇死亡率为每10万活产22例死亡。
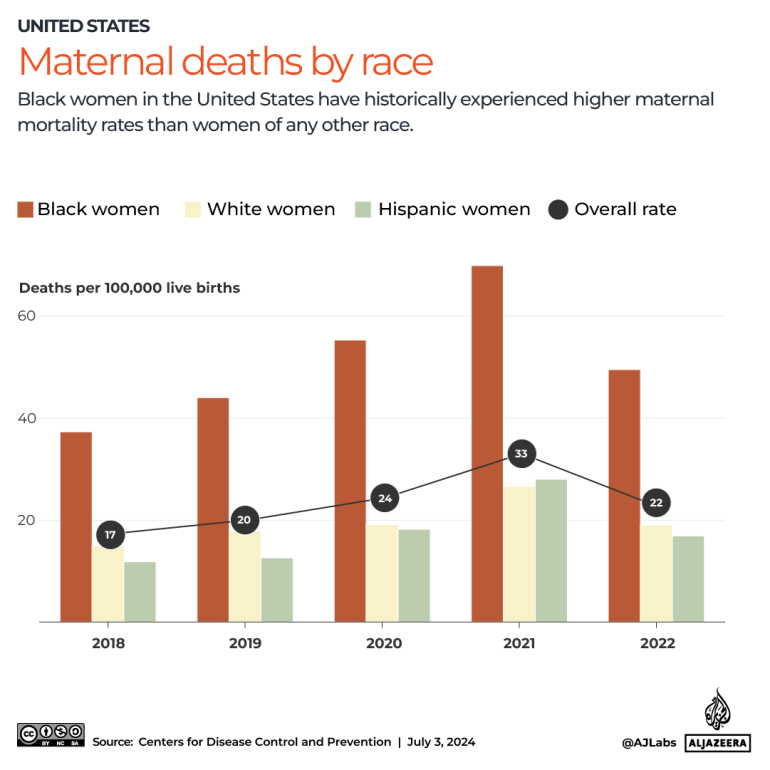
然而,这一比率因种族而异。与全国平均水平相比,黑人妇女经历与怀孕有关的死亡的可能性是其两倍多。2022年,黑人女性每10万名活产婴儿中,就有近50名女性在分娩或终止妊娠的一年内死亡。
美国产妇死亡率高的原因是什么?
通常,与产妇死亡相关的一些主要并发症是"产科"并发症或与妊娠直接相关的并发症,如大出血、产道胎盘堵塞和癫痫发作。
然而,美国孕妇面临的风险类型似乎正在发生变化。
美国约翰·霍普金斯大学人口、家庭和生殖健康系助理教授艾莉森·格米尔说:“在过去的二十年里,我们看到传统的产科死亡风险正在发生转变。”
“现在我们看到的是,大多数孕产妇死亡都有某种潜在的心血管疾病,”她说。
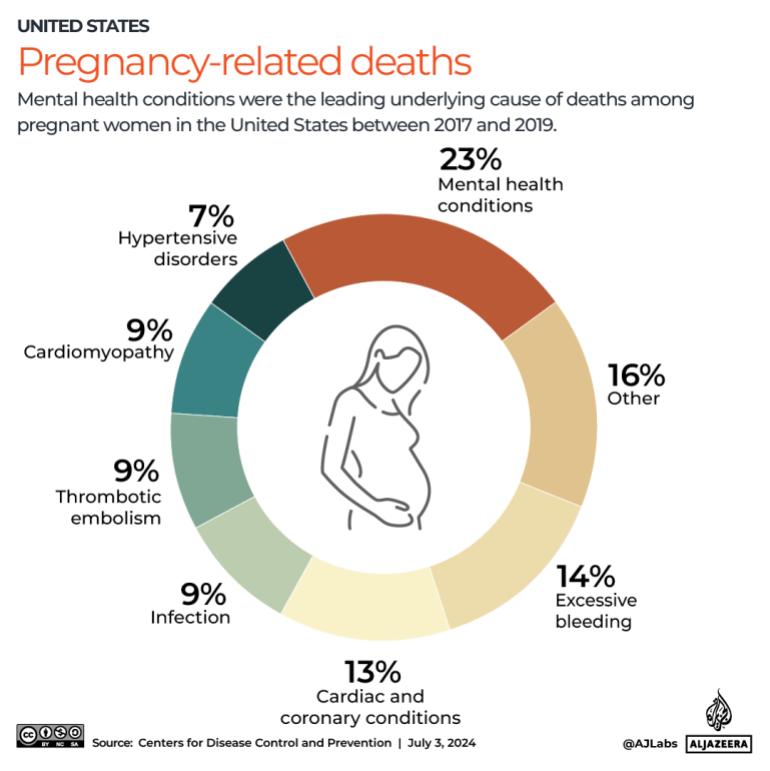
此外,疾病预防控制中心的一份报告发现,2017年至2019年期间孕产妇死亡的一些主要原因是心理健康和心脏病(除了过度出血)。
加拿大不列颠哥伦比亚大学(University of British Columbia)妇产科系教授约瑟夫(KS Joseph)研究了世界各地的孕产妇死亡率,他说,从一开始就被认为是高风险的怀孕也变得越来越普遍。这在一定程度上可归因于体外受精等辅助生殖技术,这些技术可帮助因年龄或已有健康状况等因素而存在生育问题的妇女怀孕。
是否有些族群比其他族群受影响更大?
如果没有全民医保,美国女性——尤其是那些不太可能拥有医疗保险的女性——可能会缺乏全面的医疗支持。
黑人女性尤其处于危险之中。2022年,每10万名活产婴儿中,有49.5名黑人妇女死亡。这明显高于白人(19.0)、西班牙裔(16.9)和亚洲女性(13.2)的比率。
梅尔瓦·克拉夫特-布莱克希尔(Melva Craft-Blacksheare)说,这种差距始于医疗服务不足或难以获得的历史,并延伸到影响女性在怀孕期间接受医疗服务质量的隐性偏见。她曾是密歇根大学弗林特分校的助理教授,今年退休。
她说:“很多这种(偏见)都是妇科诞生之初的一部分,比如认为黑人感觉不到疼痛,因为妇产科始于妇产科之父马里恩·西姆斯博士,他在没有麻醉的情况下为被奴役的黑人妇女工作。”
美国内科医生詹姆斯·马里恩·西姆斯(James Marion Sims)在未麻醉的黑人妇女身上完善了手术技术后,对注射了镇静剂的白人妇女进行了同样的手术。
虽然麻醉在19世纪并没有完全融入医疗实践,但有几个消息来源支持这样一种观点,即西姆斯决定不对黑人使用任何麻醉技术是基于一种错误的观念,即黑人不像白人那样经历痛苦。
Craft-Blacksheare补充说,这些误解以某种形式通过医学教育和培训流传下来;因此,黑人妇女经常发现她们的担忧被医疗专业人员忽视。
活动人士和家属认为,2016年39岁的基拉·约翰逊在洛杉矶一家医院去世时就是这种情况。按计划,约翰逊将通过剖腹产分娩。在得到医疗小组的治疗之前,她抱怨腹部剧烈疼痛了10个小时。在紧急手术中,医生发现约翰逊一直在内出血,腹部有三升血。
研究还表明,经历种族主义的慢性压力会导致黑人女性加速衰老,健康状况更差,使她们在怀孕期间患高血压和先兆子痫等疾病的风险更高,如果不及时发现,这些疾病可能会致命。
Craft-Blacksheare表示,在美国,黑人女性面临的贫困和家庭暴力等社会挑战的比例往往高于其他群体,医疗服务提供者在治疗孕妇时应该考虑到这些问题,因为这些因素会影响她们的健康或赴约的能力。
美国监测孕产妇死亡率的方式应该受到指责吗?
美国记录怀孕相关死亡的方法备受争议,并引起了人们的担忧,即它在某些情况下掩盖了潜在的死亡原因。
2003年,全国各州开始采用包括“怀孕复选框”的死亡证明,询问死者在死亡时或前一年是否怀孕。到2017年,当所有州都采用复选框时,孕产妇死亡率增加了一倍多。
美国疾病控制与预防中心声称,这个复选框解决了之前的低估问题,但批评者认为,这个复选框经常被打错,导致对死亡人数的高估。
例如,疾病预防控制中心自己的一项评估发现,2013年,147名85岁以上的已故女性被打上了这个复选框。这些发现导致了对复选框的新规定,例如将其应用范围限制在10至44岁之间。
然而,专家们认为,勾选这个复选框仍然将大量死亡与怀孕联系起来,即使这可能不会加剧人的死亡。
约瑟夫解释说:“这种对死亡原因的高估和缺乏特异性正在损害该系统,如果我们想要防止这些死亡,我们无法确定我们需要追求什么。”他指出数据显示,美国60%至80%的孕产妇死亡是可以预防的。
他补充说,如果死亡证明清楚地说明怀孕是如何起作用的,这将有助于准确识别和解决与怀孕有关的那些可预防或常见的风险因素。
Craft-Blacksheare是密歇根州孕产妇死亡率审查委员会的成员,她说她认为美国的孕产妇死亡率是正确的,并没有被高估。
她解释说,委员会不仅确认怀孕是否是造成死亡的一个加重因素,而且还评估其他因素,如死亡是否可以预防或护理中是否涉及歧视。
Gemmill说,虽然州级委员会很重要,但美国需要向联邦基础设施投入更多资金,以调查孕产妇死亡报告的可靠性和有效性——类似于其他高收入国家。
“我们落后了,因为我们没有那种全国性的体系,那种金本位体系,”她说。
我们还能做些什么来改善美国母亲的生育状况?
提供更好的产前护理
专家说,怀孕的几个关键阶段需要特别关注,以降低孕产妇死亡率。其中包括怀孕前的医疗评估、怀孕期间的产前护理、家访和分娩后的定期检查。
根据致力于预防早产和出生缺陷的非营利组织March of Dimes的一项研究,2022年,美国约有七分之一的婴儿是由产前护理不足的母亲所生。
Gemmill说,许多女性直到在妊娠相关扫描中观察到前驱糖尿病等潜在疾病时才接受治疗,这导致她们错过了早期干预的机会。
完善产后护理,扩大产假
数据表明,妇女的健康在产后时期尤其受到忽视。65%的产妇死亡发生在产后,其中30%发生在分娩后43至365天之间。
此外,根据美国妇产科学院的数据,高达40%的女性没有参加产后检查,这可能会错过及时干预健康风险的机会。
联邦基金的报告还发现,由于联邦政府没有强制规定带薪产假,女性没有多少时间“更好地管理做母亲的生理和心理需求”。
总的来说,专家说孕妇需要在临床环境中得到更集中的护理。“现在非常强调拯救婴儿的生命,确保婴儿健康。但这意味着在很多方面,母亲都是事后才想到的。”
更多地关注产妇需求和助产服务
Craft-Blacksheare还将孕妇的医疗保健视为一个基础设施问题。她说:“这是由医生和医院推动的,而不是由产妇的需求推动的。”
一些人认为,增加助产士的使用可以帮助产妇保健更加全面。根据联邦基金的报告,这也可以弥补美国产科医生和妇科医生的短缺。
助产士是经过培训的保健专业人员,在怀孕、分娩和产后期间为妇女提供医疗和情感支持。
Craft-Blacksheare说:“助产护理是一种非常专业的护理,将妇女和家庭置于其护理的中心。”她补充说,助产士应该与医生合作,特别是在高风险情况下。
美国的堕胎禁令会使孕产妇死亡率恶化吗?
波士顿研究人员在《妇女健康问题》杂志上发表的一项研究表明,堕胎禁令将加剧孕产妇死亡率,尤其是在种族死亡不平等的情况下,美国去年通过了几项堕胎禁令。
当当地没有堕胎设施时,孕妇往往被迫前往其他城市、县或州进行手术。黑人和低收入患者往往已经有了孩子,他们受到的影响更大,往往缺乏经济保障、社会支持和育儿资源,无法请假和出差去堕胎。
当妇女已经有因妊娠并发症而死亡的危险时,堕胎限制迫使她们违背自己的意愿继续怀孕。这项研究再次表明,缺乏全面医疗保健的黑人和西班牙裔女性将再次感受到这种影响。
这些禁令还可能使美国在孕产妇死亡率方面进一步落后于其他高收入国家,这些国家基本上允许堕胎。
Gemmill也在研究堕胎限制的影响,他说,虽然目前没有数据可以得出结论,但产妇并发症的增加是可能的。
她说:“我们已经从某些州看到了一些故事,在这些州,人们没有得到他们需要的护理,这让他们的生命处于危险之中。”“所以我绝对认为,我们会因此看到增长。”























